体外受精の通院スケジュールは?治療方法の違いや流れなど体外受精の基本を解説
2018/12/17
2021/06/02
「人工授精でなかなか妊娠しない」
「検査の結果、医師から体外受精を勧められた」
このように体外受精へのステップアップを考え始めた時に知りたいのが、治療の流れとスケジュールではないでしょうか。また、仕事をしながら採卵や移植ができるのか気になる方も多いようです。
いっぽう体外受精はタイミング法や人工授精に比べて手法や薬が多く、治療法が理解しづらいという声も聞かれます。この記事では体外受精を検討し始めた時に知っておきたい基礎知識をまとめました。
体外受精とは、卵子と精子を体外で受精させて体に戻す不妊治療方法
体外受精とは
体外受精とは、女性の体外に卵子を取り出し、男性の精子と受精させ、できた受精卵を子宮に戻して着床を促す不妊治療法です。 体外受精や胚移植などの精子や卵子・受精卵を取り扱う治療のことを高度生殖補助医療(ART:Assisted Reproductive Technology、アート)と呼びます。 受精卵を2~5日間培養し、細胞分裂を繰り返して順調に発育した胚を子宮に戻すことで妊娠率を高めることができます。もちろん年齢や体質による個人差がありますが、一つの目安になるでしょう。(出典:神奈川レディースクリニック「体外受精」http://www.klc.jp/cure/ivf1.html)
体外受精が適している場合
体外受精が適しているのは、タイミング法や人工授精で妊娠しなかった場合や、高齢で妊娠の機会が限られている場合、検査によって体外受精以外の方法では妊娠が難しいと分かっている場合です。 具体的には、検査で以下の症状が判明した場合に体外受精が勧められます。
・左右の卵管が詰まっている(卵管閉塞)、あるいは卵管・卵巣がくっついている(癒着)
・癒着などの理由により、卵巣から卵管に卵子が送られない(ピックアップ障害)
・生理のときにはがれた子宮内膜が身体の中に溜まってしまうことにより、卵子の質が低下している可能性がある(子宮内膜症)
・精子の運動や受精を妨げる抗体(抗精子抗体)があるため、精子が正常に働かない
・精子の運動量、数、形質に問題がある
体外受精と顕微授精の違い
体外受精には、卵子に精子をふりかける「一般体外受精(コンベンショナル)」と、顕微鏡下で卵子に針を刺して精子を注入する「顕微授精(ICSI)」があります。
重度の男性不妊・受精障害により、一般体外受精での妊娠が困難であると判断される場合に顕微授精が採用されます。 一般体外受精は「多数の男性がひとりの女性に交際を申し込む」、顕微授精は「一対一のお見合い」と例えると分かりやすいかもしれません。
仕事との両立は可能?体外受精の治療の流れとスケジュール
体外受精の治療の流れ
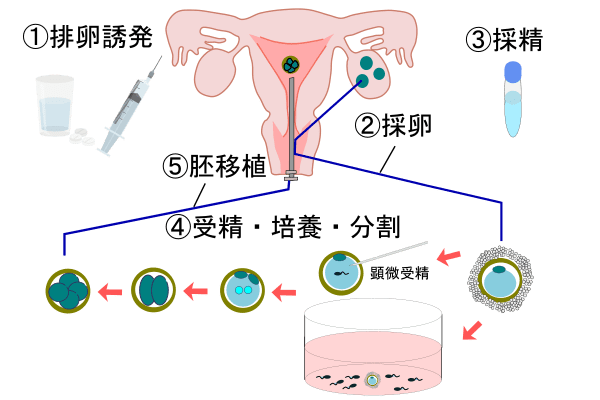 ※日本産婦人科学会資料参考
※日本産婦人科学会資料参考
体外受精の治療は、排卵誘発、採卵・採精、受精、胚培養、胚移植の順で行われます。
これらの一連の流れは、月経2〜3日目からスタートし、およそ1ヶ月〜1ヶ月半ほどの期間で行われます。個人差はありますが、治療期間中には約10~15回ほどの通院が必要となります。
治療と仕事の両立は多くの方が抱える悩みです。治療の流れやスケジュールをざっくりと把握することで、仕事との両立のイメージがつきやすくなるでしょう。
排卵誘発(月経開始後2~3日)
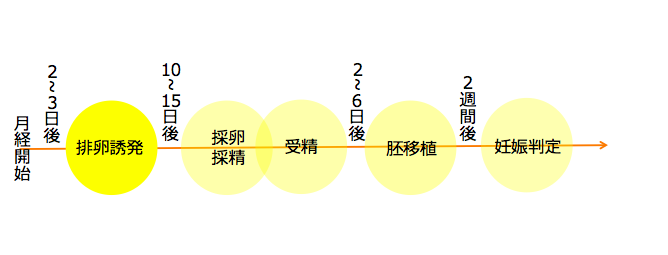 通常の生理周期(自然周期)では、複数あった卵胞(卵子のもと)が月経の進行とともに減少していき、最終的には1つだけ排卵されます。体外受精では、排卵誘発剤を使用することで、より多くの卵子を十分に成長させて採卵します。
通常の生理周期(自然周期)では、複数あった卵胞(卵子のもと)が月経の進行とともに減少していき、最終的には1つだけ排卵されます。体外受精では、排卵誘発剤を使用することで、より多くの卵子を十分に成長させて採卵します。
排卵誘発剤を使って排卵を促すことを「卵巣刺激」といい、刺激の強さによって「高刺激」「低刺激」のように分類されます。刺激の方法によって、採卵できる卵子の数、通院回数、排卵誘発剤の種類や使用の有無・薬剤の形状・副作用が変わります。
どの方法を選ぶかは、卵巣年齢や体調をもとに医師と相談しましょう。
卵胞の成長チェック(月経開始後4~9日目)
超音波検査により卵胞の成長具合をチェックします。卵胞が十分に成長し排卵の直前だと判断されると、採卵日が決定します。検査の結果次第では、「まだ卵胞が十分に育っていないので、また明日来て下さい」と言われる場合もあります。
採卵・採精(月経開始後10~15日後)
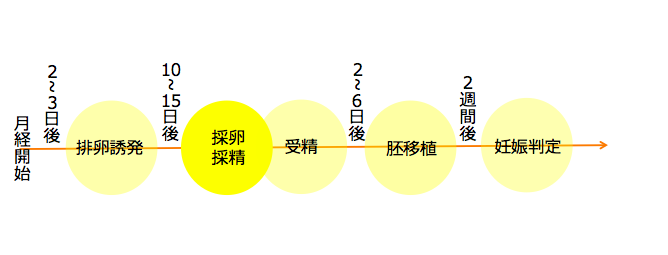 卵子を体外に取り出すことを「採卵」、精子を体外に取り出すことを「採精」といい、同じ日に実施します。
卵子を体外に取り出すことを「採卵」、精子を体外に取り出すことを「採精」といい、同じ日に実施します。
採卵日の前日は麻酔による誤飲を避けるため、21時以降の飲食が制限されます。採卵日は基本的に夫婦で午前中に来院する必要があります。採卵は朝8~10時頃に行われ、採卵自体の所要時間は数分~数十分程度です。準備や待ち時間・休息時間などを含めて、全部で1~3時間程度かかるとみておきましょう。
入院は必要なく午後には帰宅できますが、採卵時の痛みの影響や麻酔薬の副作用が出る可能性もあるため、一日空けておいたほうが安心でしょう。  Designed by Rawpixel.com
Designed by Rawpixel.com
卵巣から卵子を取り出すには、細い採卵針を卵巣に刺し込み、数mlの卵胞液を注射器で吸引します。採卵に使用される針は非常に細いですが、卵巣に届かせるため多少の痛みが生じます。痛みの感じ方には個人差があるため、麻酔の有無や種類を医師と相談しましょう。
全身麻酔(静脈麻酔)は採卵数が多い場合や、痛みに極端に弱い方に用いられ、完全に意識を無くす方法です。副作用として、吐き気や頭痛といった軽度のものから、まれにアナフィラキシーや全身のしびれといった中度のものがあります。
局所麻酔・スプレー麻酔は、神経に薬を注射し、意識があるまま部分的に痛みを取り除く方法です。全身に影響を及ぼさないため副作用の可能性は少なく、費用も抑えることができます。
採精は、妻が採卵している間に実施します。夫が仕事の都合等により病院に行けない場合は、自宅で採取した精子を妻が病院に持ってくることも可能ですが、採精後は体温に近い温度で保った状態で2~3時間以内に提出する必要があるため、クリニック・病院での採取が推奨されています。あるいは凍結保存しておくという方法もあるので医師と相談しましょう。
なお、採精にあたって禁欲期間が指示される場合もありますので、医師の指示に従いましょう。
受精
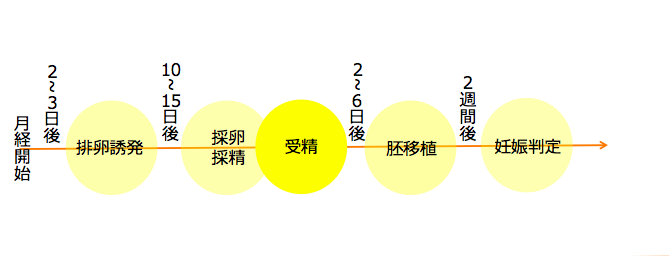 採卵した卵子を顕微鏡で確認し、採精した精子は運動性の高い良好な精子のみに選別して、受精していきます。受精方法は、シャーレ上で卵子に精子をふりかける「体外受精」と、顕微鏡下で細いガラス管で卵子に精子を注入する「顕微授精」の2種類です。
採卵した卵子を顕微鏡で確認し、採精した精子は運動性の高い良好な精子のみに選別して、受精していきます。受精方法は、シャーレ上で卵子に精子をふりかける「体外受精」と、顕微鏡下で細いガラス管で卵子に精子を注入する「顕微授精」の2種類です。
なお、受精と胚培養は病院・クリニックの培養士によって行われるため、通院は必要ありません。受精の結果を電話やメールで知らせてくれる病院も増えてきています。
胚培養(採卵日翌日~5日後)
体内と似た環境を作ることができる機械を使用し、専用の培養液の中で受精卵を培養していきます。受精卵が細胞分裂を開始すると、「胚」と呼ばれる状態になります。
胚は細胞分裂のキレイさや、細胞の破片であるフラグメンテーションの多さによってグレード1~5段階に分類され、数字が小さいほど質が高いことを意味します。
胚の細胞分裂が進むと最終的に「胚盤胞」と呼ばれる状態になり、胚盤胞まで発育した胚は着床率が高いのが特徴です。
採卵後、翌日~3日後の初期胚を使用するか、5日前後培養した胚盤胞を使用するかは、治療経過や希望により総合的に決定されます。どちらの方法を選ぶかで、胚移植日も変わってきます。
胚移植
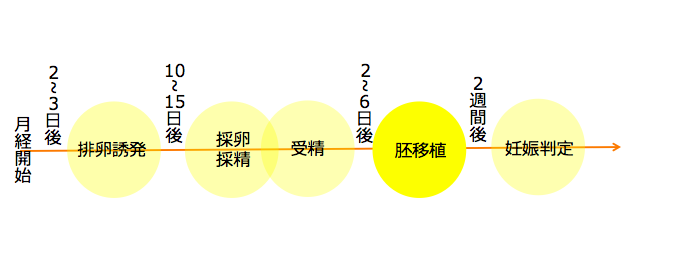 培養してできた胚を子宮内に戻すのが胚移植です。胚移植も採卵日同様に通院が必須なため、仕事をされている場合は調整が必要でしょう。
培養してできた胚を子宮内に戻すのが胚移植です。胚移植も採卵日同様に通院が必須なため、仕事をされている場合は調整が必要でしょう。
胚移植はカテーテルを膣に挿入し、胚を移植するのみなので、採卵と比較すると短時間で終了します。移植後は30分ほど安静にする必要があるので、時間に余裕を持ってスケジュールを組みましょう。
胚移植には、採卵後すぐに移植する「新鮮胚移植」と、胚を凍結させて翌周期以降移植する「凍結胚移植」があります。ホルモン数値や子宮内膜の状態により選択されます。
ホルモン補充
卵巣刺激・採卵を行うと、自然に排卵した場合に比べて黄体機能が低下するので、着床率を高めるため、数回に渡って黄体ホルモンを投与します。ホルモン補充は投与方法によって通院の有無が変わってきますので、医師に都合や体調を相談の上決定していきましょう。
妊娠判定(胚移植後14日目)
 妊娠判定日は、尿検査や血液検査によりhCGというホルモンを測定し、妊娠判定が行われます。
妊娠判定日は、尿検査や血液検査によりhCGというホルモンを測定し、妊娠判定が行われます。
妊娠判定日の前に市販の妊娠検査薬を使用することも可能ですが、そこで陰性の判定が出ても必ず通院しましょう。hCG値は短期間で急激に上昇することもあり、妊娠を見落としている可能性があるからです。
また、残念ながら妊娠にいたらなかった場合にも、今後の治療の相談や体の異常がないかの確認が必要です。
卵巣年齢と目標とする採卵数によって薬の量と治療のスケジュールが変わる
「高刺激」と「低刺激」の違い
排卵をコントロールするための卵巣刺激は、卵巣年齢と目標とする採卵数によって薬の量と治療のスケジュールが変わってきます。卵巣刺激の方法は、ロング法・ショート法・アンタゴニスト法と呼ばれる「高刺激法」、飲み薬と最低限の注射を行う「低刺激法」、薬を使用しない「自然周期」に分類されます。
刺激方法の考え方
どの方法を選択するかは、目標とする採卵数と、体への負担を基準にします。高刺激であるほど採卵できる数が増加します。
できる限り一度の採卵で良質な卵子が多く採れたほうが早く妊娠できるとされていますが、高刺激であればその分体への負担も大きくなります。
高刺激と低刺激と自然周期のどれが良いというものではなく、卵巣の状況や治療の目的に沿って、医師と相談のもと決定していきましょう。
着床率が良いのは凍結胚移植。体調と受精卵の状況で判断する
「新鮮胚移植」と「凍結胚移植」の違い
胚移植には、採卵の周期にそのまますぐ移植する「新鮮胚移植」と、胚を凍結させて翌周期以降に融解して移植する「凍結胚移植」の2種類があります。 採卵周期はホルモン剤を投与していることもあり、子宮内膜が着床に適した状態になっていない可能性があります。
そのため、採卵の翌周期以降に改めて移植を行う凍結胚移植のほうが、妊娠率が高いという結果が出ています。(出典:西ウイミンズクリニック http://nishi-ivf.com/medical/medical14.html)
凍結胚のデメリット
一方で、凍結胚移植には、
・凍結・融解の費用が上乗せになる
・凍結と融解の過程で胚にダメージを与える可能性がある
というデメリットもあります。最終的には体と受精卵の状況によって判断されます。
体外受精へのステップアップは人工授精の回数と卵巣年齢で決める
 Designed by Freepik 昨今体外受精による出産は年間で54,110人になり、およそ18人に1人が体外受精で生まれています。(出典:平成28年 日本産科婦人科学会発表より)
Designed by Freepik 昨今体外受精による出産は年間で54,110人になり、およそ18人に1人が体外受精で生まれています。(出典:平成28年 日本産科婦人科学会発表より)
体外受精での出生数、割合は年々増加傾向にあり、認知度や理解度も高まっていると言えます。
しかし、体外受精は人工授精と比べて費用も跳ね上がり、体への負担も大きいため、ステップアップに躊躇する方も多いようです。
ステップアップの考え方
体外受精を行った方の中には、ステップアップを決めかねるうちに年齢を重ねてしまい、妊娠力が低下してしまったことに後悔する方もいるようです。
人工授精では「6回」までに多くの方が妊娠するため、それ以降は体外受精を勧められることが多いです。この回数は年齢により変わり、35歳以上は人工授精「3回」でも体外受精へステップアップした方がいいということが言われています。
(出典:日本産婦人科医会「10.人工授精」 http://www.jaog.or.jp/lecture/10人工授精/)
卵巣年齢と妊娠力は年齢とともに下がるため、自身の状況をパートナーや医師とよく相談してから治療法を選択していきましょう。
執筆者
しまづ@看護師ライター 看護師/保健師。看護師5年目であり、内科・外科・精神科で勤務してきました。看護師として勤務し、多くのことを日々学ばせていただいております。根拠や事実にもとづいた正しい知識を提供させていただきます。お悩みの方に寄り添い、背中をそっと押すような文章を執筆するのがモットーです。
-
PR

卵巣年齢を自宅で簡単にセルフチェックできる、日本初の検査キット【F check】とは?
-
おすすめの記事

胚盤胞の移植後の症状は?着床時期はいつ?
- #顕微授精
- #体外受精
2019.03.29
2023.02.24
-
おすすめの記事

自然妊娠の確率があがる?|卵管鏡下卵管形成術について
- #手術
2016.01.12







 }}
}} }}
}} }}
}} }}
}}